Teste ergométrico para clínicos / internistas
28 de fevereiro de 2019UNIVERSIDADE FEDERAL DO PARÁ
HOSPITAL JOÃO DE BARROS BARRETO
RESIDÊNCIA DE CLÍNICA MÉDICA
MÓDULO DE CARDIOLOGIA
HIPERTENSÃO ARTERIAL
Por Paulo R. Nauar, Cardiologista e internista
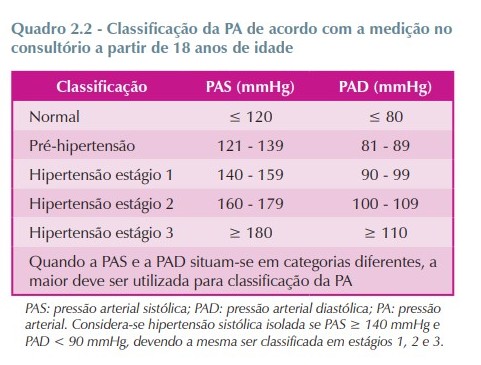
A avaliação inicial de um paciente com hipertensão arterial sistêmica (HAS) inclui:
- a confirmação do diagnóstico,
- a suspeição e a identificação de causa secundária,
- avaliação do risco cardiovascular (CV).
- As lesões de órgão-alvo (LOA) e doenças associadas também devem ser investigadas.
- Fazem parte dessa avaliação a medição da PA no consultório e/ou fora dele.
Além do diagnóstico, devemos buscar a estratificação de risco que envolve LOA (cérebro, rim, coração, retina e vasos sanguíneos) e doenças associadas (DAC, DCV, DAOP, IR, IC, DE, Demência)
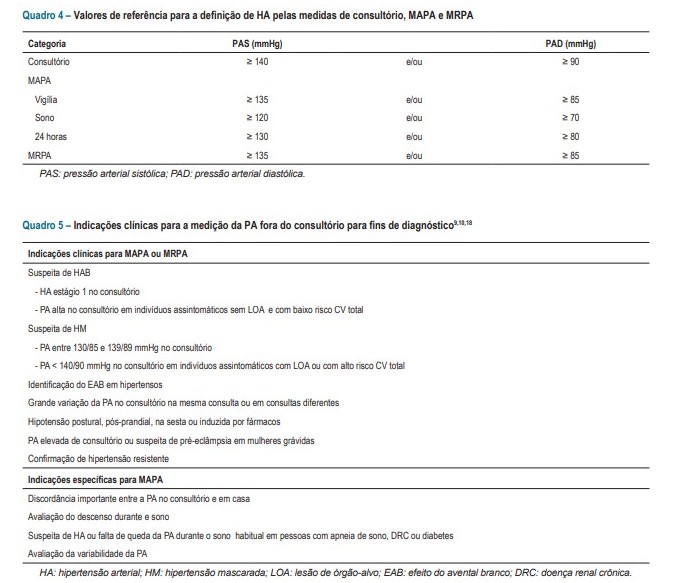
A MAPA, não deve ser solicitada de rotina para todos os pacientes.
Efeito do avental branco
O EAB é a diferença de pressão entre as medidas obtidas no consultório e fora dele, desde que essa diferença seja igual ou superior a 20 mmHg na PAS e/ou 10 mmHg na PAD. Essa situação não muda o diagnóstico, ou seja, se o indivíduo é normotenso, permanecerá normotenso, e se é hipertenso, continuará sendo hipertenso; pode, contudo, alterar o estágio e/ou dar a falsa impressão de necessidade de adequações no esquema terapêutico.
Hipertensão do avental branco
É a situação clínica caracterizada por valores anormais da PA no consultório, porém com valores considerados normais pela MAPA ou MRPA. Com base em quatro estudos populacionais, a prevalência global da HAB é de 13% (intervalo de 9-16%) e atinge cerca de 32% (intervalo de 25-46%) dos hipertensos, sendo mais comum (55%) nos pacientes em estágio 1 e 10% no estágio 3.23,24 Se, em termos prognósticos, a HAB pode ser comparada à normotensão é uma questão ainda em debate
Hipertensão mascarada
É caracterizada por valores normais da PA no consultório, porém com PA elevada pela MAPA ou medidas residenciais. A prevalência da HM é de 13% (intervalo de 10-17%) em estudos de base populacional.23 Vários fatores podem elevar a PA fora do consultório em relação à PA nele obtida, como idade jovem, sexo masculino, tabagismo, consumo de álcool, atividade física, hipertensão induzida pelo exercício, ansiedade, estresse, obesidade, DM, DRC e história familiar de HAS. A prevalência é maior quando a PA do consultório él limítrofe
Fatores de risco cardiovascular adicionais
- Idade (homem > 55 e mulheres > 65 anos)
- Tabagismo
- Dislipidemias: triglicérides > 150 mg/dl; LDL-C > 100 mg/dl; HDL-C < 40 mg/dl
- DM
- História familiar prematura de DCV: homens < 55 anos e mulheres < 65 anos
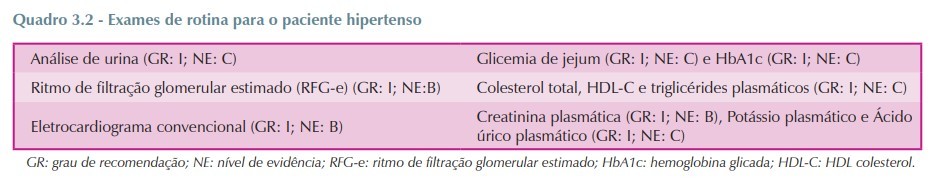
Quais exames devemos solicitar inicialmente para hipertensos?
Aprenda a importância de cada um deles…
– Objetivos da avaliação clínica e laboratorial
- Confirmação do diagnóstico de HA por medição da PA
- Identificação dos FRCV
- Pesquisa de LOAs, sejam elas subclínicas ou clinicamente manifestas
- Pesquisa da presença de outras doenças associadas
- Estratificação do risco CV global
- Avaliação de indícios para a suspeita de HA secundária
Para a estratificação do risco CV global, deverão ser levados em conta os FR clássicos, assim como novos FR que foram identificados, apesar de ainda não incorporados nos escores clínicos de estratificação de risco.
Novos FR
- glicemia de jejum entre 100 mg/dL e 125 mg/dL,
- hemoglobina glicada (HbA1c) anormal,
- obesidade abdominal (síndrome metabólica),
- PP (PAS-PAD) > 65 mmHg em idosos,
- história de pré-eclâmpsia e história familiar de HA (em hipertensos limítrofes).
RFG-e calculado pela fórmula do CKD-EPI,8 que pode ser acessada em: www.nefrocalc.net RFG-e (ml/min/1,73m2)
- Estágio 1: ≥ 90 = normal ou alto;
- Estágio 2: 60-89 = levemente diminuído;
- Estágio 3a: 45-59 = leve a moderadamente diminuído;
- Estágio 3b: 30-44 = moderada a extremamente diminuído;
- Estágio 4: 15-29 = extremamente diminuído;
- Estágio 5: < 15= doença renal terminal (KDIGO).
Eletrocardiograma: Buscar por LOA ou doenças associadas.
- HVE, SAE… além de representar risco mais alto com mudanças de metas pressóricas, as sobrecargas podem indicar risco elevados de arritmias (atriais especialmente) ou indicar sinais de evolução para IC.
- DAC, avaliar a presença de onda q ou alterações do segmento ST e onda T
- IC, sobrecargas, arritmias, distúrbios de condução, podem sugerir miocardiopatia hipertensiva.
Teremos um capítulo a parte sobre avaliação eletrocardiográfica no paciente hipertenso.
Radiografia de tórax
- Acompanhamento de pacientes com suspeita clínica de comprometimento cardíaco e/ou pulmonar.
- Avaliação de hipertensos com comprometimento da aorta quando o ecocardiograma não está disponível
Ecocardiograma
Mais sensível do que o ECG no diagnóstico de HVE. Agrega valor na avaliação das formas geométricas de hipertrofia e tamanho do átrio esquerdo, análise da função sistólica e diastólica.
US das carótidas
A medida da espessura médio-intimal (EMI) das carótidas e/ou a identificação de placas predizem a ocorrência de AVE e IM independente de outros FRCV. Solicitar especialmente na presença de sopro carotídeo, sinais de DCV ou presença de doença aterosclerótica em outros territórios.
Teste ergométrico
Suspeita de DAC estável, DM ou antecedente familiar para DAC em pacientes com PA controlada
Albuminúria
Mostrou prever eventos CV fatais e não fatais. Valores normais < 30 mg/24h.
Pacientes hipertensos diabéticos, com síndrome metabólica ou com dois ou mais FR.
RNM do cérebro
Detecção de infartos silenciosos e micro hemorragias.
Pacientes com distúrbios cognitivos e demência.
A grande maioria da população hipertensa demonstra FR adicionais. Por isso, a avaliação do risco CV depende de informações obtidas na história clínica, no exame físico e através de exames complementares, sempre objetivando a identificação de:
- Coexistência de outros FRCV
- Presença de LOAs da hipertensão
- Diagnóstico de DCV ou doença renal já estabelecida
Lesão de órgão-alvo na avaliação do risco adicional no hipertenso
- Hipertrofia ventricular esquerda
○ IECG: índice Sokolow-Lyon (SV1 + RV5 ou RV6) ≥ 35 mm, RaVL > 11 mm, Cornell voltagem > 20-28 mm
○ IECO: IMVE > 115 g/m2 nos homens ou > 95 g/m2 nas mulheres
- EMI da carótida > 0,9 mm ou placa carotídea
- VOP carótido-femoral > 10 m/s • ITB < 0,9
- Doença renal crônica estágio 3 (RFG-e 30-60 mL/min/1,73m2)
- Albuminúria entre 30 e 300 mg/24h ou relação albuminacreatinina urinária 30 a 300 mg/g
A primeira etapa para estimativa do risco CV é a identificação da presença de doença aterosclerótica, clinicamente evidente ou na forma subclínica, ou de seus equivalentes como DM e DRC. Se positiva, o indivíduo é imediatamente classificado como de alto risco, pois a chance de apresentar um primeiro ou um novo evento CV em 10 anos é superior a 20%.
Definição de doença aterosclerótica e de seus equivalentes
- Doença aterosclerótica (clinicamente evidente): arterial coronária, cerebrovascular ou obstrutiva periférica
- Aterosclerose subclínica significativa documentada por método diagnóstico
- Procedimentos de revascularização arterial
- Diabetes melito tipos 1 e 2
- Doença renal crônica
- Hipercolesterolemia familiar
Critérios diagnósticos de síndrome metabólica (definida com 3 ou mais critérios)
- Obesidade abdominal Homens ≥ 94 cm Mulheres ≥ 80 cm
- HDL-colesterol Homens < 40 mg/dl Mulheres < 50 mg/dl
- Triglicerídeos (ou tratamento para hipertrigliceridemia) ≥ 150 mg/dl
- PA (ou tratamento para hipertensão arterial) PAS e/ou ≥ 130 mmHg PAD ≥ 85 mmHg
- Glicemia (ou tratamento para DM) ≥ 100 mg/dl
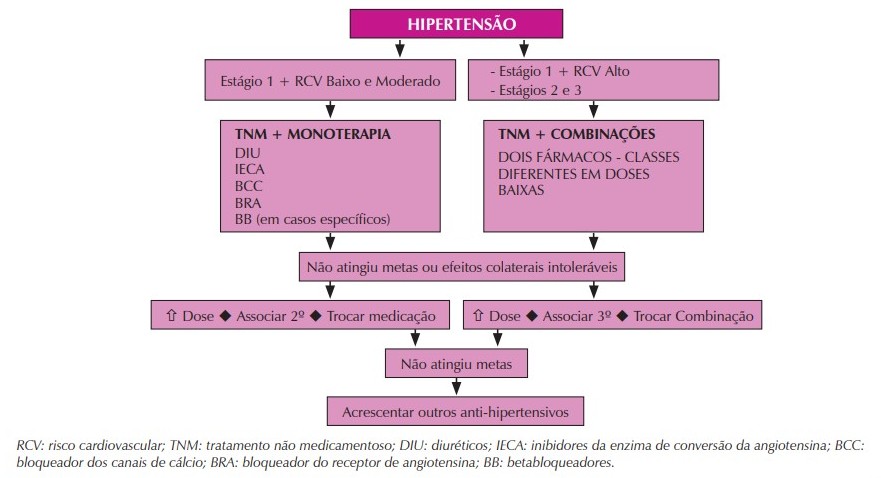
A abordagem terapêutica da PA elevada inclui medidas não medicamentosas e o uso de fármacos anti-hipertensivos, a fim de reduzir a PA, proteger órgãos-alvo, prevenir desfechos CV e renais. Medidas não medicamentosas têm se mostrado eficazes na redução da PA, apesar de limitadas pela perda de adesão a médio e longo prazo.
Indivíduos com PA ≥ 160/100 mmHg e/ou portadores de risco CV estimado alto, mesmo no estágio 1, devem iniciar de imediato o tratamento medicamentoso associado à terapia não medicamentosa.
Em hipertensos estágio 1 e moderado ou baixo risco CV, a terapia não farmacológica deve ser tentada por 3 e 6 meses, respectivamente, findos os quais, a falta de controle da PA condicionará o início de terapia farmacológica. Faz-se imperativo, contudo, acompanhar esses indivíduos com avaliação periódica da adesão às medidas não farmacológicas. Constatada a falta de adesão ou a piora dos valores pressóricos, dever-se-á iniciar precocemente a terapia farmacológica. Vale destacar que a intervenção em hipertensos de baixo risco no estágio 1 pode prevenir a progressão para um risco CV mais elevado. Atualmente, a farta disponibilidade de fármacos antihipertensivos favorece o tratamento seguro e bem tolerado.
Idosos
Recomenda-se o início da terapia farmacológica antihipertensiva em idosos a partir de níveis de PAS ≥ 140 mmHg, desde que bem tolerado e avaliando-se as condições gerais do indivíduo. Nos muito idosos, ou seja, naqueles com idade ≥ 80 anos, o limite para início da terapia farmacológica aumenta para uma PAS ≥ 160 mmHg.
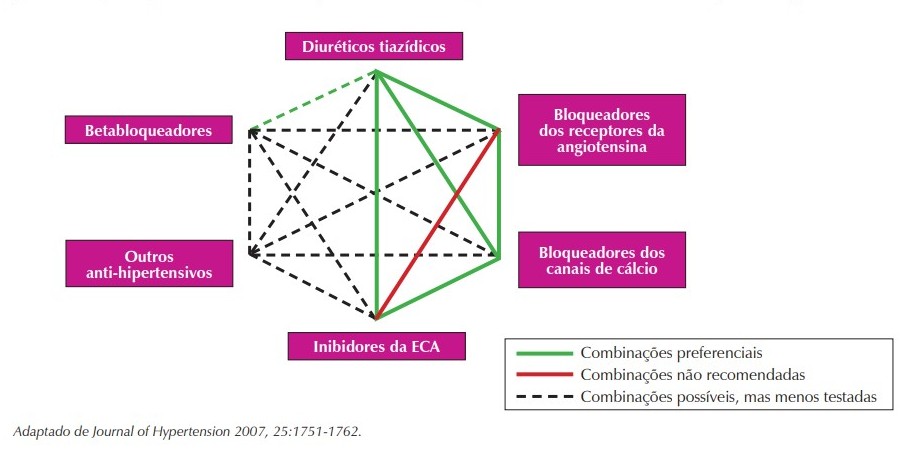
Um medicamento para ser indicado deverá, preferencialmente:
- Ter demonstrado a capacidade de reduzir a morbimortalidade CV; • Ser eficaz por via oral; • Ser bem tolerado; • Poder ser usado no menor número de tomadas por dia; • Ser iniciado com as menores doses efetivas; • Poder ser usado em associação; • Ser utilizado por um período mínimo de quatro semanas, antes de modificações, salvo em situações especiais; • Ter controle de qualidade em sua produção.
Diabetes melito
A escolha terapêutica deve ser baseada na eficácia do medicamento e na tolerabilidade ao mesmo, e o tratamento inicial inclui a associação de dois ou mais fármacos de classes diferentes. Nos hipertensos diabéticos sem nefropatia, todos os anti-hipertensivos podem ser utilizados. Entretanto, na presença de nefropatia diabética, o uso de medicamentos inibidores do SRAA é preferencial.
Síndrome metabólica
O tratamento inicial baseia-se em MEV associada ou não ao uso de medicamentos. Uma vez que as medidas não farmacológicas isoladamente não controlam a PA, o tratamento medicamentoso se impõe toda vez que a PA estiver igual ou superior a 140/90 mmHg.
Doença coronária
O tratamento da HA associada com DAC, que inclui pacientes pós-infarto do miocárdio, com angina de peito e revascularização miocárdica, deve contemplar preferencialmente os betabloqueadores, inibidor da enzima conversora da angiotensina ou bloqueador dos receptores de angiotensina II, além de estatinas e aspirina.
A hipertensão arterial resistente (HAR)
É definida como a PA de consultório não controlada apesar do uso de três ou mais antihipertensivos em doses adequadas, incluindo-se preferencialmente um DIU, ou em uso de quatro ou mais medicamentos com controle pressórico. Por não incluir a verificação sistemática da terapêutica e da adesão, essa situação é melhor definida como HAR aparente (pseudorresistência). A identificação da HAR verdadeira é fundamental para estabelecer abordagens específicas. Estudos populacionais estimam prevalência em 12% da população hipertensa.
Tratamento da hipertensão arterial resistente
- Institua MEV I
- Otimize tratamento com 3 medicações: clortalidona, IECA ou BRA, e BCC I
- Adicione espironolactona como 4ª medicação IIa
- Adicione BB como 5ª medicação IIb
- Adicione sequencialmente simpatolíticos de ação central ou vasodilatadores diretos IIb
- Prescreva uma ou mais das medicações à noite IIb
- Confira e melhore adesão ao tratamento
Causas de HAS secundária
- Apnéia do sono
- Doença renovascular
- Doença renal parenquimatosa
- Hiperaldosteronismo primário (Sind. De Conn)
- Coarctação de Aorta
- De Cushing
- Feocromocitoma
- Hiper e hipotireoidismo
- Acromegalia
- Hiperparatireoidismo
- Uso de medicamentos e drogas ilícitas